Morbus Crohn & Colitis ulcerosa
Rund 320.000 Menschen in Deutschland leiden an einer chronisch-entzündlichen Darmerkrankung (CED). Die genauen Ursachen sind noch ungeklärt. Man weiß aber, dass die Darmflora bei Betroffenen verändert ist.
Morbus Crohn & Colitis ulcerosa: Was ist das?
Morbus Crohn und Colitis ulcerosa werden häufig unter dem Begriff chronisch-entzündliche Darmerkrankungen (CED) zusammengefasst. Beide Erkrankungen gehen mit Entzündungen des Verdauungstraktes einher, die sich unter anderem mit schweren Durchfällen und starken Bauchschmerzen äußern. Morbus Crohn und Colitis ulcerosa zu unterscheiden, kann dabei ganz schön schwierig sein – oft tun sich selbst Fachärzte schwer mit der Diagnose.
Der Hauptunterschied liegt in der Ausdehnung der Entzündung und den jeweils befallenen Stellen:
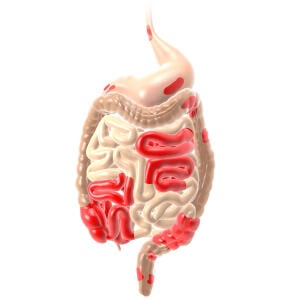
Morbus Crohn
- Die Entzündung kann im gesamten Verdauungstrakt auftreten – vom Mund bis zum Enddarm
- Häufig befallen sind unter anderem der Dickdarm und der Dünndarm, der Enddarm ist nur selten betroffen
- Die Entzündung ist häufig fleckenförmig im Darm verteilt – entzündete Stellen können von gesunden Abschnitten unterbrochen sein
- Die Entzündung erfasst an den betroffenen Abschnitten alle Schichten der Darmwand
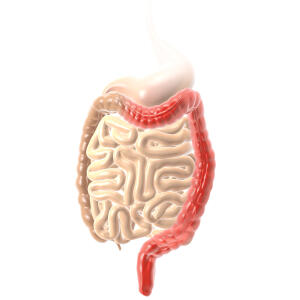
Colitis ulcerosa
- Betrifft in der Regel nur den Dickdarm und den Enddarm; in seltenen Fällen kann auch das Ende des Dünndarms entzündet sein
- Der Dickdarm ist immer, der Enddarm fast immer befallen, der Dünndarm ist nur in seltenen Stellen am Übergang zum Dickdarm entzündet
- Die Entzündung dehnt sich kontinuierlich aus – ausgehend vom Enddarm über den gesamten Dickdarm
- Die Entzündung betrifft nur die Darminnenseite, also nur die Darmschleimhaut
Morbus Crohn & Colitis ulcerosa: Symptome
Beide CED bereiten in der Regel keine ständigen Beschwerden – denn sie verlaufen in sogenannten Schüben. Das bedeutet: Es gibt auch Phasen, in denen die Patienten keine Probleme haben und nichts von ihrer Erkrankung merken. Diese Phasen können sogar mehrere Monate andauern. Dazwischen kommt es immer wieder zu akuten Entzündungen. Dann müssen Betroffene bis zu 20- oder 30-mal auf die Toilette.
Morbus Crohn & Colitis ulcerosa: Wichtige Symptome im Überblick
| Morbus Crohn | Colitis ulcerosa | |
|---|---|---|
| Stuhlgang | Wässrige, z.T. schleimige Durchfälle, die über mehrere Wochen anhalten | Starke, schleimige, blutige Durchfälle und ständiger, schmerzhafter Stuhldrang |
| Blutiger Stuhl | Selten | Häufig |
| Geschwüre (Ulzerationen) auf der Darmschleimhaut | Nein | Ja, bei akuten Schüben |
| Fieber | Selten | Bei besonders heftigen (fulminanten) Schüben |
| Bauchschmerzen | Oft im rechten Unterbauch; meist heftig und krampfartig | Meist direkt vor dem Stuhlgang im linken Unterbauch; krampfartig |
| Gewichtsverlust | Häufig | Selten |
| Abszesse | Häufig | Gelegentlich |
| Fisteln | Häufig | Nein |
| Anämie (Blutarmut) | Selten | Häufig |
Symptome außerhalb des Magen-Darm-Traktes:
Sowohl bei Morbus Crohn als auch bei Colitis ulcerosa können auch Symptome auftreten, die nicht den Verdauungstrakt betreffen (extraintestinale Manifestationen). Bei beiden CED kann es unter anderem zu Gelenkschmerzen, Augenentzündungen und entzündlichen Hautveränderungen kommen.
Wichtig: Beide CED können Komplikationen nach sich ziehen. Bei einer Colitis ulcerosa, die über einen längeren Zeitraum hinweg unbehandelt bleibt, erhöht sich zudem u. a. das Darmkrebsrisiko. Daher ist es sehr wichtig, mit entsprechenden Symptomen frühzeitig einen Facharzt aufzusuchen.
Die Rolle der Darmflora
Sowohl Colitis ulcerosa als auch Morbus Crohn sind sogenannte multifaktorielle Erkrankungen. Es führen also in der Regel mehrere Faktoren dazu, dass die jeweilige Krankheit ausbricht. Eine wichtige Rolle scheint dabei auch unsere Darmflora zu spielen:
- Patienten mit CED weisen eine veränderte Mikrobiota auf. Dabei ist sowohl die Vielfalt der Bakterien reduziert als auch ihre Zusammensetzung verändert.
- Entzündungen bei CED entstehen vor allem dort, wo sich die meisten Bakterien im Darm tummeln.
- Bei CED haften vermehrt krankheitserregende Bakterien (Escherichia coli) an der Darmschleimhaut an. Zugleich finden sich wesentlich weniger „gute“ Bakterien im Darm der Betroffenen. So waren in Studien beispielsweise bei Patienten mit Morbus Crohn die Bifidobakterien vermindert, bei Patienten mit Colitis ulcerosa die Laktobazillen.
- Die Darmbakterien sitzen bei den CED-Patienten nicht, wie bei gesunden Menschen, lediglich auf der Schleimschicht der Darmwand auf, sondern sie haften direkt an den Zellen des Darmgewebes (Epithelzellen) an.
- Offenbar funktioniert bei Betroffenen die Immunabwehr mittels der körpereigenen Antibiotika (Defensine) nicht richtig. Studienergebnisse zeigten, dass die Aktivität der Defensine bei Menschen mit CED wesentlich geringer ist als bei Gesunden. Dadurch können die Bakterien permanent in die Darmschleimhaut eindringen und dort zu Entzündungen führen.
Gut zu wissen: Es ist nach wie vor unklar, ob die Veränderungen der Mikrobiota für die Entstehung der CED ursächlich sind oder ob sie als Folge der Erkrankungen auftreten.
Wichtige Einflussfaktoren
Was genau die chronisch-entzündlichen Darmerkrankungen auslöst, ist bislang noch nicht geklärt. Es gibt jedoch einige Faktoren, die die Krankheiten begünstigen oder akute Schübe auslösen können. Experten gehen heute davon aus, dass genetische, psychische und vor allem immunologische Faktoren eine wichtige Rolle bei der Entstehung der Erkrankungen spielen.
Einflussfaktoren im Überblick:
Morbus Crohn
- Genmutationen: Rund die Hälfte der Patienten haben Veränderungen in einem bestimmten Gen.
- Rauchen: Nichtraucher erkranken wesentlich seltener als Raucher.
- Umweltfaktoren: Menschen in Industrieländern sind häufiger betroffen.
- Gestörte Darmflora: Bei Betroffenen ist die Mikrobiota verändert (Dysbiose). Unter anderem ist die Vielfalt der Bakterien vermindert und es finden sich weniger „gute“ Bakterien im Darm.
- Psyche: Stress, Angst und psychische Erkrankungen begünstigen zwar nicht die Entstehung von Morbus Crohn – sie können aber akute Schübe auslösen.
Colitis ulcerosa
- Familiäre Veranlagung: Colitis ulcerosa tritt oft mehrmals innerhalb einer Familie auf
- Darmbarriere: Normalerweise schützt uns die Darmbarriere vor Krankheitserregern. Bei Colitis ulcerosa ist aber womöglich die schützende Schleimhaut nicht dick bzw. dicht genug, sodass Keime die Darmwand angreifen können.
- Immunsystem: Möglicherweise bekämpft die körpereigene Abwehr bei Betroffenen die normale Darmflora. Solche überschießenden Immunreaktionen können ebenfalls Entzündungen auslösen.
- Psyche: Sie gilt nicht als Ursache der Colitis ulcerosa, könnte die Erkrankung aber befeuern.
Morbus Crohn & Colitis ulcerosa: Behandlung
Die Therapie der chronisch-entzündlichen Darmerkrankungen besteht in der Regel aus verschiedenen Komponenten. Unter anderem unterscheiden sich die Medikamente, die bei einem akuten Schub zum Einsatz kommen, von jenen, die als Erhaltungstherapie gegeben werden. Letztere sollen unter anderem den nächsten Schub möglichst weit hinauszögern. Zur Behandlung kommen beispielsweise Kortisonpräparate, Entzündungshemmer und Immunsuppressiva zum Einsatz.
Zusätzlich spielen sogenannte Probiotika zunehmend eine Rolle. Bei Colitis ulcerosa konnten beispielsweise im Rahmen einer Studie bestimmte Probiotika einen akuten Schub ebenso gut verhindern wie der Standard-Wirkstoff Mesalazin.
Wichtig: Die Behandlung der chronisch-entzündlichen Darmerkrankungen erfordert eine gute Abstimmung auf den jeweiligen Patienten. Daher sollten Sie Ihre Therapie stets gemeinsam mit Ihrem Facharzt besprechen und gegebenenfalls auch zwischendurch anpassen.
Leben mit CED: Tipps
Zusätzlich zur individuellen medikamentösen Therapie können Patienten mit chronisch-entzündlichen Darmerkrankungen einiges für sich selbst tun. Lesen Sie hier die besten Tipps.
Hätten Sie's gewusst?
Morbus Crohn & Colitis ulcerosa: Wann zum Arzt?
Gehen Sie auf jeden Fall zu einem Arzt, wenn Sie den Verdacht haben, dass bei Ihnen eine chronisch-entzündliche Darmerkrankung bestehen könnte. Wurde bei Ihnen bereits die Diagnose gestellt, ist eine gute Erhaltungstherapie mit einer auf Sie zugeschnittenen Medikation wichtig. Darüber hinaus kann eine regelmäßige Kontrolle beim Facharzt dabei helfen, Komplikationen zu vermeiden. Auf jeden Fall sollten Sie zum Arzt gehen, wenn Ihre Beschwerden sich verschlimmern – bei Morbus Crohn auch dann, wenn Sie das Gefühl haben, einen Schub zu bekommen. Denn manchmal lässt dieser sich mit den richtigen Medikamenten auch verhindern.